آرتریت التهاب یک یا چند مفصل است. می تواند باعث درد و سفتی در همه مفاصل بدن شود و در مفاصل کوچک پا و مچ پا شایع است.
بیش از ۱۰۰ نوع آرتریت وجود دارد، بسیاری از آن ها پا و مچ پا را تحت تاثیر قرار می دهند. تمامی انواع آن می تواند راه رفتن و انجام فعالیت هایی که از آن ها لذت می برید، را با مشکل مواجه کند.
گرچه هیچ درمانی برای آرتریت وجود ندارد، گزینه های درمانی موجود بسیاری برای کند کردن روند بیماری و تسکین علائم وجود دارد. بسیاری از بیماران مبتلا به آرتریت با درمان مناسب قادر به مدیریت درد، حفظ فعالیت و ادامه زندگی خود هستند.
آناتومی مچ پا
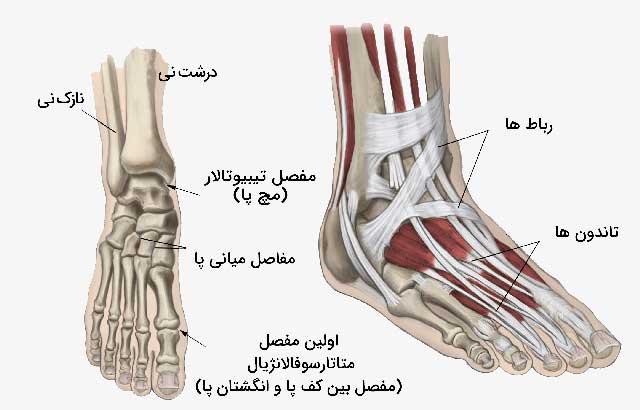
در هنگام ایستادن، راه رفتن، و دویدن، پا و مچ پا حمایت، جذب شوک، تعادل و چند عملکرد دیگر ضروری برای تحرک را فراهم می کنند. سه استخوان مفصل مچ پا را تشکیل می دهند و در درجه اول حرکت رو به بالا و رو به پایین را فراهم می کنند. ۲۸ استخوان و بیش از ۳۰ مفصل در پا وجود دارد که امکان حرکت در دامنه حرکتی گسترده ای را امکان پذیر می کند.
در بسیاری از این مفاصل انتهای استخوان ها با غضروف مفصلی – ماده لغزنده ای که کمک می کند استخوان ها در حین حرکت به صورت روان بر روی یکدیگر بلغزند – پوشیده شده اند. مفاصل توسط یک پوشش نازک به نام سینوویوم احاطه شده اند. سینوویوم مایعی تولید می کند که غضروف را روان کرده و اصطکاک را کاهش می دهد.
نوارهای بافتی محکم به نام لیگامان ها، استخوان ها را به یکدیگر متصل کرده و مفاصل را در جای خود نگه می دارند. همچنین عضلات و تاندون ها از مفاصل حمایت کرده و قدرت حرکت آن ها را فراهم می کنند.
(چپ) مفاصل مچ پا، میانه پا، و انگشت شست پا، معمولا تحت تاثیر آرتریت قرار می گیرند. (راست) لیگامان ها و تاندون ها، استخوان ها را به یکدیگر و به عضلات اطراف ساق پا متصل می کنند.
انواع آرتریت پا و مچ پا
انواع اصلی آرتریت درگیر کننده پا و مچ پا، استئوآرتریت، آرتریت روماتوئید و آرتریت بعد از تروما هستند.
استئوآرتریت
استئوآرتریت که به عنوان آرتریت دژنراتیو یا “ساییدگی و پارگی” نامیده می شود، یک مشکل شایع برای بسیاری افراد در میانسالی محسوب می شود، اما ممکن است در افراد جوان تر نیز رخ دهد.
در استئوآرتریت، غضروف مفصلی به تدریج فرسوده می شود. در نتیجه فرسایش غضروف مفصلی، ساییده و ناهموار می شکند، و فضای محافظ بین استخوان ها کاهش می یابد. این وضعیت می تواند به سایش استخوان ها بر روی یکدیگر، و تولید استئوفیت های دردناک (اسپورهای استخوانی) منجر شود.
سایر عوامل خطر آرتریت علاوه بر سن، عبارتند از چاقی و سابقه خانوادگی بیماری. استئوآرتریت به آهستگی ایجاد می شود و درد و سفتی را ایجاد می کند که با گذشت زمان بدتر می شود.
آرتریت روماتوئید
آرتریت روماتوئید یک بیماری مزمن است که می تواند چند مفصل در سرتاسر بدن را تحت تاثیر قرار داده، و اغلب از پا و مچ پا آغاز می شود. این بیماری متقارن است، به این معنی که معمولا مفصل یکسانی را در هر دو طرف بدن را تحت تاثیر قرار می دهد.
آرتریت روماتوئید یک بیماری خودایمنی محسوب می شود. این بدان معنی است که سیستم ایمنی به بافت های خودی حمله می کند. سلول های ایمنی در آرتریت روماتوئید به پوشش سینوویوم مفصل حمله کرده و تورم ایجاد می کند. با گذشت زمان، سینوویوم به استخوان و غضروف، و همچنین لیگامان ها و تاندون ها حمله کرده و آسیب می رساند، و امکان دارد دفورمیتی و ناتوانی جدی در مفصل ایجاد کنند.
علت دقیق آرتریت روماتوئید مشخص نیست. با این حال یک بیماری ارثی محسوب نمی شود و محققان معتقدند برخی افراد دارای ژن هایی هستند که باعث حساسیت بیش تر آن ها می شود. معمولا یک “محرک” مانند عفونت یا یک عامل محیطی وجود دارد که ژن ها را فعال می کند. در هنگام مواجهه بدن با این محرک، سیستم ایمنی شروع به تولید موادی می کند که به مفاصل حمله می کنند.

(بالا) استئوآرتریتی که به سایش استخوان بر روی استخوان و اسپورهای استخوانی پیشرفت کرده است. (پایین) سینوویوم متورم و ملتهب و دفورمیتی مفصلی نشانه های آرتریت روماتوئید محسوب می شوند.
آرتریت بعد از تروما
آرتریت بعد از تروما می تواند پس از آسیب به پا یا مچ پا ایجاد شود. دررفتگی ها و شکستگی ها، به ویژه در رویه های مفصلی آسیب دیده، شایع ترین آسیب هایی هستند که به آرتریت بعد از تروما منجر می شوند. آرتریت بعد از تروما همانند استئوآرتریت، موجب فرسایش غضروف بین مفاصل می شود. این امر می تواند سال ها بعد از آسیب اولیه ایجاد شود.
یک مفصل آسیب دیده در حدود هفت برابر بیش تر از مفصل سالم دچار آرتریت می شود، حتی اگر آسیب به طور کامل درمان شود. در حقیقت، به دنبال آسیب، بدن شما ممکن است هورمون هایی ترشح کند که باعث تحریک مرگ سلولی در سلول های غضروفی شود.
علائم
علائم آرتریت وابستگی زیادی به غضروف مبتلا دارد. در بسیاری از موارد، یک غضروف دچار آرتریت دردناک و ملتهب خواهد شد. به طور کلی، درد به تدریج با گذشت زمان ایجاد می شود، هرچند بروز ناگهانی نیز امکان پذیر است. همچنین، علائم دیگری وجود دارند، که عبارتند از:
- درد همراه با تحرک
- دردی که با فعالیت شدید شعله ور می شود
- ایجاد حساسیت در هنگام اعمال فشار به مفصل
- تورم، گرما و قرمزی مفصل
- افزایش درد و تورم صبحگاهی، یا بعد از نشستن یا استراحت
- مشکل در راه رفتن ناشی از هر یک از علائم فوق
معاینه ارتوپد
دکتر ارتوپد در مورد سلامت کلی و شرح حال پزشکی گفتگو خواهد کرد و تمام داروهای مصرفی شما را می پرسد. او پا و مچ پا را از نظر حساسیت و تورم معاینه می کند و سوالاتی را برای فهم بیش تر درباره علائم شما می پرسد. این سوالات عبارتند از:
- درد چه زمانی شروع می شود؟
- محل دقیق درد کجاست؟ در یک یا هر دو پا رخ می دهد؟
- چه هنگامی درد رخ می دهد؟ مداوم است یا گاهی اوقات رخ می دهد؟
- آیا درد در صبح یا شب بدتر می شود؟ در هنگام راه رفتن یا دویدن تشدید می شود؟
- همچنین ارتوپد درباره سابقه اسیب در پا یا مچ پا در گذشته از شما سوال خواهد کرد. در اینصورت، او درباره آسیب از جمله زمان وقوع و نحوه درمان با شما گفتگو خواهد کرد.
- همچنین پزشک کفش های شما را بررسی کرده تا وجود هر گونه ساییدگی غیر طبیعی و ناهموار را مشخص کرده و از تامین حمایت کافی برای پا و مچ پای شما اطمینان حاصل کند.
- تجزیه و تحلیل طرز راه رفتن: در طول معاینه جسمی، ارتوپد شما را از نزدیک از نظر طرز راه رفتن (نحوه قدم برداشتن) مشاهده می کند. درد و سفتی مفصل نحوه راه رفتن شما را تغییر خواهد داد. به عنوان مثال، در صورت لنگش، نحوه لنگیدن می تواند به پزشک ارتوپد اطلاعات زیادی درباره شدت و محل آرتریت شما بدهد. در طول تجزیه و تحلیل راه رفتن، پزشک نحوه هماهنگی استخوان های پا و پا را در هنگام راه رفتن بررسی می کند، گام های شما را اندازه گیری می کند، و قدرت مچ پا و پا را امتحان می کند.
آزمایش ها
عکس اشعه ایکس: این آزمایش های تصویر برداری، تصاویر دقیقی از ساختارهای متراکم مانند استخوان ارائه می کند. یک عکس اشعه ایکس از پای دچار آرتریت ممکن است باریک شدن فضای مفصلی بین استخوان ها (نشانه از دست دادن غضروف)، تغییر در استخوان (همچون شکستگی)، یا تشکیل اسپورهای استخوانی را نشان دهد. عکس های اشعه ایکس تحمل وزن در حالت ایستاده گرفته می شوند. آن ها ارزشمندترین آزمایش افزوده در تشخیص شدت آرتریت محسوب می شوند و هر گونه دفورمیتی مفصلی مرتبط با آن را مشخص می کنند. در شرایط آرتریت، اگر عکس اشعه ایکس در حالت ایستاده انجام نشود، ارزیابی میزان وجود آرتریت، محل وقوع در مفصل، و مقدار وجود دفورمیتی دشوار است. بنابراین، بسیار مهم است که عکس اشعه ایکس در صورت امکان در حالت ایستاده گرفته شود.
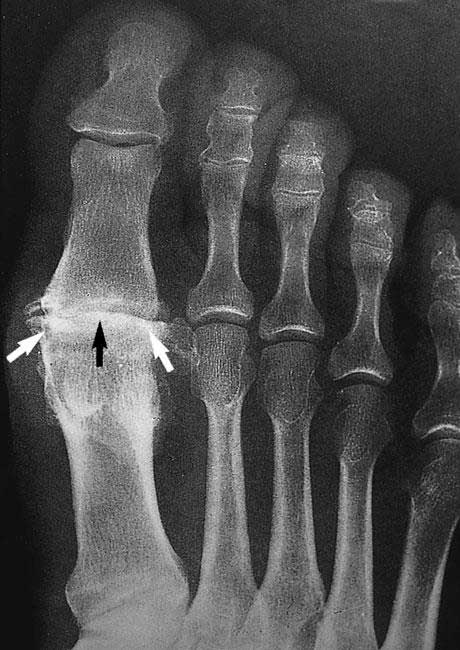
این عکس اشعه ایکس استئوآرتریت مفصل متاتارسوفالنژیال را در انگشت شست نشان می دهد. باریک شدن فضای مفصلی (پیکان سیاه) و اسپورهای استخوانی (پیکان سفید) را می توان در آن مشاهده کرد.
سایر آزمایش های تصویر برداری: در برخی موارد، یک اسکن استخوانی، اسکن توموگرافی کامپیوتری (CT)، یا اسکن تصویربرداری رزونانس مغناطیسی ممکن است به منظور تعیین وضعیت استخوان و بافت های نرم ضرورت یابد.
تست های آزمایشگاهی: همچنین پزشک ممکن است آزمایش خون را به منظور تعیین نوع آرتریت شما توصیه کند. در برخی انواع آرتریت، از جمله آرتریت روماتوئید، آزمایش خون برای تشخیص دقیق حائز اهمیت است.
دکتر ارتوپدی ممکن است در صورت شک به آرتریت روماتوئید شما را به یک روماتولوژیست ارجاع دهد. با این حال علائم و نتایج حاصل از معاینه جسمی و آزمایش ها ممکن است با آرتریت روماتوئید مطابقت داشته باشد، یک روماتولوژیست می تواند تشخیص اختصاصی را انجام دهد. سایر انواع متدوال آرتریت التهابی مطرح خواهد شد.
درمان آرتریت پا و مچ پا
هیچ درمانی برای آرتریت وجود ندارد اما تعدادی درمان وجود دارد که ممکن است به تسکین درد و ناتوانی ناشی از آن کمک کند.
درمان غیر جراحی
درمان اولیه آرتریت پا و مچ پا معمولا غیر جراحی است. پزشک ارتوپد ممکن است طیفی از گزینه های درمانی را توصیه کند.
اصلاح سبک زندگی: برخی تغییرات در زندگی روزمره می تواند به تسکین درد آرتریت کمک کرده و روند بیماری را کند کند. این تغییرات عبارتند از:
به حداقل رساندن فعالیت هایی که شرایط را بدتر می کند.
تغییر فعالیت های ورزشی پر تحرک (مانند دویدن آهسته یا تنیس) به فعالیت های ورزشی کم تحرک (مانند شنا یا دوچرخه سواری) به منظور کاهش فشار بر روی پا و مچ پا.
کاهش وزن به منظور کاهش فشار بر روی مفاصل، به درد کمتر و افزایش عملکرد منجر می شود.
فیزیوتراپی: تمرینات اختصاصی می تواند به افزایش دامنه حرکتی و انعطاف پذیری کمک کند، و همچنین به تقویت عضلات پا و مچ پا کمک می کند. پزشک یا فیزیوتراپیست می تواند یک برنامه ورزشی منحصر به فرد ایجاد کند که پاسخگوی نیازها و سبک زندگی شما باشد.
با این حال، فیزیوتراپی در اغلب اوقات به کاهش فشار بر روی مفاصل دچار آرتریت کمک می کند، اما در برخی موارد ممکن است درد مفصل را تشدید کند. این امر هنگامی اتفاق می افتد که حرکت باعث افزایش اصطکاک بین مفاصل دچار آرتروز شود. اگر درد مفصلی با فیزیوتراپی تشدید شود، پزشک این روش درمانی را متوقف می کند.
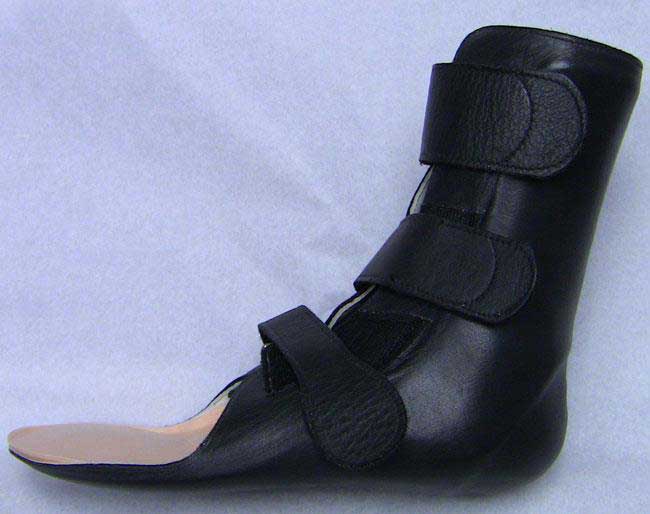
بریس چرمی در قالب سفارشی می تواند در به حداقل رساندن درد و ناراحتی ناشی از آرتریت مچ پا و پشت پا موثر واقع شود.
وسایل کمکی: پوشیدن بریس- مانند یک ارتز مچ پا (AFO) – می تواند به بهبود تحرک کمک کند. علاوه بر این، استفاده از کفی های کفش (ارتوتیک ها) یا کفش های سفارشی با زیره های سفت و کف راکر می تواند در به حداقل رساندن فشار بر روی پا و کاهش درد کمک کند. علاوه بر این، در صورت وجود دفورمیتی، کفی کفش ممکن است پا را در قسمت پشت مچ پا به صورت عمودی متمایل کند و درد کم تری در مفصل ایجاد کند.
داروها: داروهای ضدالتهاب غیراستروئیدی (NSAIDs)، مانند ایبوپروفن و ناپروکسن، می تواند به کاهش تورم و تسکین درد کمک کند. علاوه بر این، کورتیزون یک عامل ضد التهابی بسیار موثر است که می تواند به داخل مفصل دچار آرتریت تزریق شود. با این حال تزریق کورتیزون می تواند موجب تسکین درد و کاهش التهاب شود، اما اثرات آن موقتی است.
درمان جراحی
در صورت ناتوان کنندگی درد و عدم تسکین آن با درمان غیر جراحی، جراح شما ممکن است جراحی را توصیه کند. نوع جراحی، به نوع و محل آرتریت و تاثیر بیماری بر مفاصل بستگی دارد در برخی موارد، جراح ممکن است بیش از یک نوع جراحی را توصیه کند.
دبریدمان آرتروسکوپی: این جراحی ممکن است در مراحل اولیه آرتریت مفید واقع شود.
دبریدمان (پاکسازی) پروسه ای برای برداشتن غضروف شل، بافت سینوویال ملتهب، و اسپورهای استخوانی اطراف مفصل است.
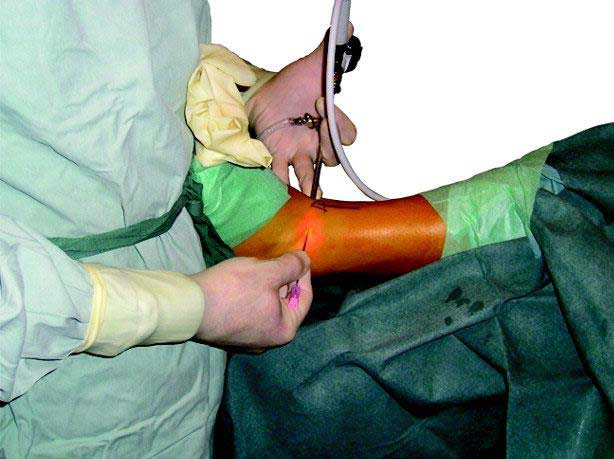
جراح آرتروسکوپ را در دست چپ نگه داشته و با استفاده از یک ابزار باریک در دست راست خود یک برش کوچک دیگر ایجاد می کند.
جراح در طول آرتروسکوپی، یک دوربین کوچک به نام آرتروسکوپ را به داخل پا یا مفصل مچ پا وارد می کند. دوربین تصاویری را بر روی صفحه تلویزیون نمایش می دهد، و جراح از این تصاویر برای هدایت ابزار جراحی بسیار کوچک استفاده می کند.
به علت باریک بودن آرتروسکوپ و ابزار جراحی، جراح می تواند از انسزیون های (برش های) بسیار کوچک به جای برش های بزرگ تر موردنیاز برای یک جراحی سنتی و باز استفاده کند.
جراحی آرتروسکوپی زمانی بسیار موثر است که درد ناشی از تماس بین اسپورهای استخوانی و آرتریت هنوز موجب باریک شدن قابل توجه فضای مفصلی بین استخوان ها نشده باشد. آرتروسکوپی می تواند مفصل دچار آرتریت را با سرعت بیش تری تخریب کند. برداشت اسپورهای استخوانی ممکن است موجب افزایش تحرک مفصل و از بین رفتن سریع تر غضروف شود.
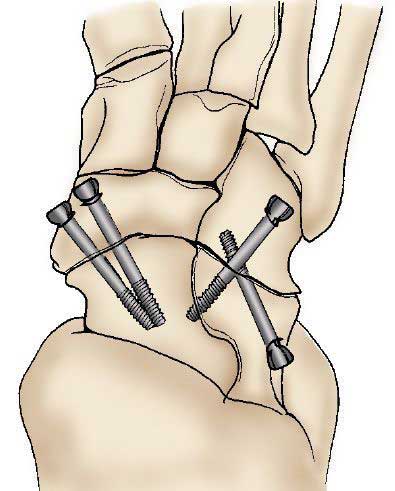
آرترودزیس (فیوژن): آرترودزیس موجب فیوژن کامل استخوان های مفصل می شود، و از دو یا چند استخوان یک استخوان پیوسته ایجاد می کند. هدف از این فرایند کاهش درد بواسطه حذف حرکت در مفصل دچار آرتریت است.
پزشک ارتوپد در طول آرترودزیس، غضروف آسیب دیده را برداشته و سپس با استفاده از پین، پلیت و پیچ یا راد برای ثابت کردن مفصل در یک موقعیت دائمی استفاده می کند. با گذشت زمان، استخوان ها به هم جوش خورده یا رشد می کنند، درست مثل زمانی که دو انتهای یک استخوان شکسته در نتیجه ترمیم با یکدیگر رشد می کنند و درد از بین می رود.
آرترودزیس معمولا کاملا موفقیت آمیز است، با این حال ممکن است عوارضی داشته باشد. در برخی موارد، به یکدیگر جوش نمی خورند (عدم جوش خوردگی)، و ممکن است فلزات بشکنند. در حالی که فلزات شکسته درد ایجاد نمی کنند، فیوژن جوش نخورده می تواند باعث درد و تورم شود. در صورت عدم جوش خوردگی، ممکن است به عمل دوم برای جایگذاری گرافت استخوانی و/ یا قرار دادن فلز جدید نیاز باشد. با این حال، فیوژن های مکرر به احتمال زیاد با شکست مواجه می شوند، بنابراین بهتر است به دقت دستور العمل های پزشک را طی دوره بهبودی از عمل اصلی خود دنبال کنید.
درصد کمی از بیماران با مشکلات ترمیم زخم مواجه می شوند، اما این مسائل را معمولا می توان توسط مراقبت موضعی از زخم (تعویض پانسمان) یا از طریق یک جراحی اضافی برطرف کرد. در برخی موارد، از دست دادن حرکت مچ پا بعد از فیوژن باعث می شود مفاصل مجاور محل فیوژن فشار بیش تری را نسبت به قبل از عمل جراحی تحمل کنند. این امر می تواند به آرتریت مفاصل مجاور طی سال ها بعد از جراحی منجر شود.
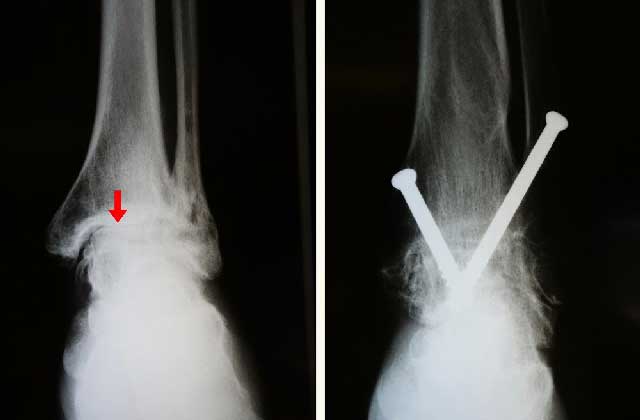
(چپ) عکس اشعه ایکس آرتریت مچ پا را نشان می دهد. فضای مفصلی باریک (پیکان) به مالش استخوان ها بر روی یکدیگر منجر شده است. (راست) یک مچ پای دچار آرتریت متفاوت بعد از درمان با آرترودزیس. پیچ ها برای نگه داری استخوان ها در یک راستای مناسب تا زمان تکمیل فیوژن استفاده می شوند.
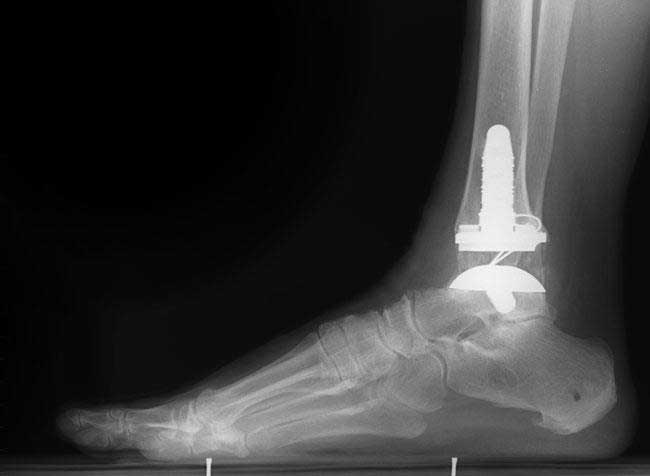
تعویض کامل مفصل مچ پا (آرتروپلاستی): پزشک در تعویض کامل مفصل مچ پا، غضروف و استخوان آسیب دیده را بر می دارد، و سپس رویه های جدید مفصل فلزی یا پلاستیکی را برای بازگردانی عملکرد مفصل قرار می دهد.
اگرچه تعویض کامل مفصل مچ پا، به اندازه تعویض کامل مفصل لگن یا تعویض مفصل زانو متداول نیست، پیشرفت های صورت گرفته در طراحی ایمپلنت آن را برای بسیاری از افراد به گزینه مناسبی تبدیل کرده است.
تعویض مفصل مچ پا در اغلب موارد برای بیمارانی توصیه می شود که دچار موارد زیر هستند :
- آرتریت پیشرفته مچ پا
- آرتریتی که باعث از بین رفتن رویه های مفصلی مچ پا می شود
- درد مچ پا که فعالیت های روزمره را مختل می کند
تعویض مچ پا درد آرتریت را تسکین داده و بیماران تحرک و حرکت بیش تری را نسبت به فیوژن ارائه می دهد. علاوه بر این، توانایی حرکت مفصل دچار آرتروز قبلی به این معنی است که فشار کم تری به مفاصل مجاور منتقل می کند. این مورد احتمال ابتلا به آرتریت مفصل مجاور را کاهش می دهد.
ایمپلنت مچ پا همانند هر نوع تعویض مفصل ممکن است شل شود یا طی سال ها با شکست مواجه شود. درصورت عدم موفقیت شدید، مفصل تعویض شده می تواند با یک ایمپلنت جدید تعویض شود – این پروسه جراحی مجدد نامیده می شود.
گزینه دیگر برداشت ایمپلنت و فیوز مفصل است. این نوع فیوژن دشوارتر از زمانی است که فیوژن به عنوان پروسه اولیه انجام شود. هنگام برداشت ایمپلنت، فضایی در استخوان وجود دارد که باید با گرافت استخوانی برای حفظ طول پا پر شود. به علت اینکه ممکن است استخوان جدید به قدر کافی قوی نباشد، خطر عدم جوش خوردگی بیش تر می شود.
بهبودی بعد از جراحی مچ پا و پا
در بسیاری از موارد، جراحی درد آرتریت را تسکین داده و انجام فعالیت های روزمره را آسان تر می کند. بهبودی کامل می تواند از ۴ تا ۹ ماه، بسته به شدت بیماری قبل از جراحی و پیچیدگی پروسه طول بکشد. جراحی پا و مچ پا می تواند دردناک باشد. در حالی که انتظار می رود اندکی احساس ناراحتی داشته باشید، در حال حاضر پیشرفت های صورت گرفته در کنترل درد، مدیریت و تسکین درد را برای پزشک ارتوپد شما آسان تر خواهد کرد. بلافاصله بعد از جراحی، برای تسکین درد به شما دارو داده می شود. درصورت لزوم، پزشک یک داروی مسکن برایتان تجویز خواهد کرد که می توانید برای مدت کوتاه اقامت در منزل آن را مصرف کنید.
به احتمال زیاد بعد از جراحی پزشک شما از گچ استفاده می کند تا حرکت پا و مچ پا را محدود کرده و از عدم جوش خوردگی پیش گیری کند. برای کاهش تورم، حائز اهمیت است که ۱ تا ۲ هفته بعد از جراحی پاهای خود را بالاتر از سطح قلب قرار دهید.
ممکن است پزشک ارتوپد پس از بهبودی، فیزیوتراپی را برای کمک به بازیابی قدرت در پا یا مچ پای شما و بازگردانی دامنه حرکتی توصیه کند.
در بسیاری از موارد، شما می توانید طی ۳ تا ۴ ماه فعالیت های روزمره خود را از سر بگیرید، هر چند، امکان دارد برای مدتی پوشیدن کفش های حمایتی یا بریس ضروری باشد.

با سلام جناب آقای دکتر لطفا جواب منو بدین خواهشا ، ۳ سال پیش فوتبال بازی میکردم ، بعدش دوسال گزاشتم کنار و بازی نکردم ، بعد از جراحی تغییر جنسیت یک سال هرمون زنانه مصرف کردم و الان هم مصرف میکنم ، یک ماه قبل دوباره ورزشو شروع کردم تا دوباره فوتبالمو شروع کنم که با تمرینات هر روزم در طول دو هفته پی در پی بعد از دو هفته مچ پاهام هردو از ناحیه آشیل و قسمت بغل و جلو به شدت درد گرفتن و راه رفتنم و دویدنم دچار مشکل شد ، رفتم فزیوتراپی گفتن آشیل و مچ پات دچار فشار شده باید سه هفته استراحت بدی ، بعد دوهفته استراحت درد مچم ۶۰ درصد کمتر شده ولی بازم از ناحیه بغل و جلو هنگامی که روی پنجه هام می ایستم درد داره ، من پاهام و مفاصلش از قدیم تق تق صدا میداد و بازم میده آیا به نظرتون با فشاری که بعد از چند مدت به پاهام وارد کردم ممکنه غضروف پاهام تحلیل رفته باشن ؟ من سه روزه که دارم از قرص گلوکوزامین استفاده میکنم ، آیا به نظرتون درد کنونی از غضروف میتونه باشه و بهبود کامل پیدا میکنه ؟؟؟ لطفا کمکم کنین